
Diabetes mellitus
Nové technológie zažívajú v diabetologickej praxi nebývalý rozmach. Ide predovšetkým o kontinuálne monitorovanie glykémie pomocou senzorov a „smart“ inzulínové pumpy. V diabetologickej praxi sa dostávajú do prvej línie a stávajú sa štandardnou súčasťou liečby diabetu mellitus.
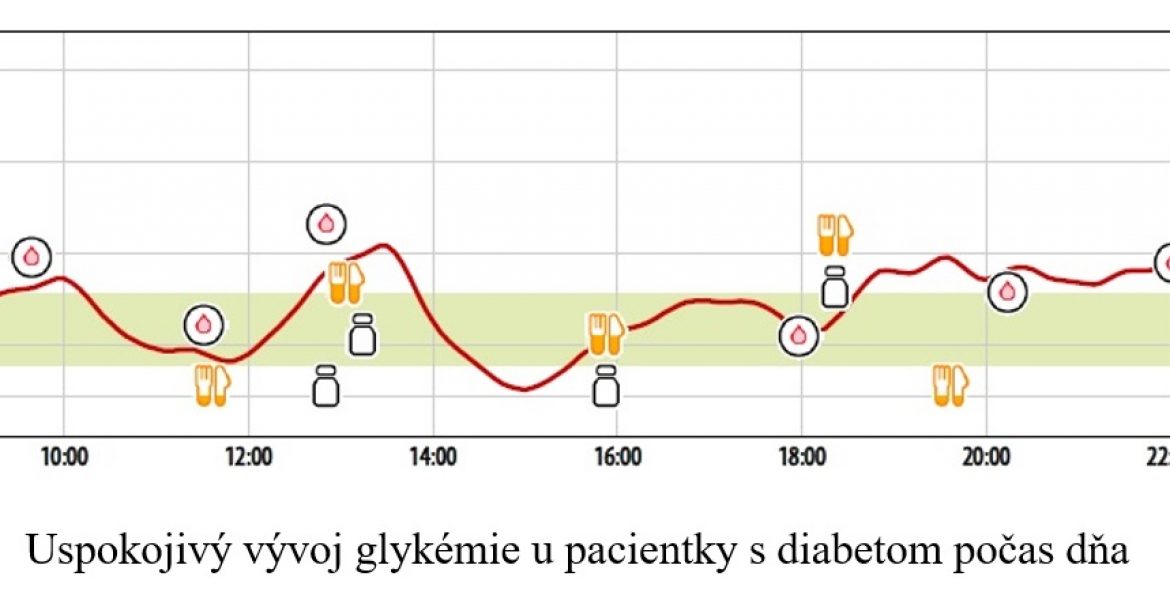
Vďaka novým technológiám dokážeme zlepšiť glykemickú kompenzáciu, aj znižovať výskyt hypoglykémií. S tým súvisí aj pokles hospitalizácií pre akútne komplikácie diabetu, a to o 39 až 49 %. Samotný glykovaný hemoglobín, ktorý odráža priemer glykémií za posledné tri mesiace, nie je dostačujúcim cieľom liečby. Dôležité je, aké percento času je pacient v cieľovom pásme glykémií v rozpätí od 3,9 do 10 mmol/l. Tento nový parameter určovaný z CGM (z anglického continuous glucose monitoring – v skratke CGM) sa nazýva čas v cieľovom pásme (angl. time in range, TIR).
Prvý systém kontinuálneho monitorovania glykémie bol schválený FDA (Správa pre kontrolu potravín a liečiv) v roku 1999. O dva roky neskôr sme prvé merania realizovali na I. internej klinike v Košiciach. V súčasnosti sa CGMS využíva pre pacientov aj v diabetologických ambulanciách a mnohí, ktorí nemajú možnosť úhrady zo zdravotného poistenia, si ho sami hradia. Kontinuálne monitorovanie glykémie je prelomovou metódou, ktorá prináša možnosť kvalitatívne zlepšiť starostlivosť o diabetických pacientov. Množstvo údajov získaných CGMS v súvislosti s jedlom, fyzickou aktivitou a použitou farmakologickou liečbou umožňuje cielenejšie úpravy a zmeny pri liečbe diabetu. Glykemické krivky odhalia aj nepociťované, alebo nočné hypoglykémie počas spánku.
V súčasnosti sa CGM stáva široko dostupným a dostatočne presným na úpravu liečby a dávkovania inzulínu. Senzorové technológie (CGMS) sa vyvíjajú pre pohodlnejšie používanie pre pacientov a nevyžadujú kalibráciu glykémiami z glukometra.
Najpopulárnejším sa medzi pacientmi stal tzv. flash glucose monitoring nazývaný aj intermitentné skenovanie alebo okamžité monitorovanie glykémie. Nevyžaduje kalibráciu glykémie z glukometra a pacient tak má 14-dňové meranie glykemickej krivky na displeji mobilného telefónu alebo čítačky a nemusí sa na to, aby si glykémiu zmeral pichať do prsta. Zároveň sa mu zobrazujú aj trendové šípky znázorňujúce ako prudko bude glykémia stúpať resp. klesať. Systém Eversense je implantovateľný systém, ktorý poskytuje až trojmesačné kontinuálne monitorovanie glykémie. Systémy CGM sú k dispozícii samostatne, alebo ich možno prepojiť s inzulínovou pumpou. V štúdiách je dokázané, že CGM aj bez liečby inzulínovou pumpou zlepšuje pacientom kompenzáciu diabetu, znižuje výskyt hypoglykémií a zlepšuje prognózu pacienta. Podmienkou je, aby pacient využíval CGM minimálne 70 % času, čo znamená počas 14 dní aspoň desať dní.
CGMS nám v prepojení s inzulínovými pumpami umožňuje „inteligentné” dávkovanie inzulínu. V súčasnosti využívame systém zastavenia dávkovania inzulínu pri hypoglykémii alebo pred predpovedanou hypoglykémiou. Predikovanie hypoglykémie sa uskutočňuje pomocou softwaru matematickým modelovaním. Pacientovi inzulínová pumpa vypne dávkovanie inzulínu, a tým zabráni vzniku hypoglykémie. Následne dávkovanie inzulínu sama spustí.
Na trh sa chystajú inzulínové pumpy s uzavretým okruhom, tzv. umelý pankreas, ktoré na základe odmeraných hladín glukózy dokážu dávkovať inzulín. CGMS umožňuje dívať sa na glykémie „pod mikroskopom“. Vidíme, čo bežným glukometrom nedokážeme zachytiť.
Nezastupiteľnú pomoc môže CGMS a liečba inzulínovou pumpou poskytnúť v gravidite. Aj minimálne vzostupy glykémií pri diétnych chybách v prípade gestačného diabetu mellitus, môžu viesť k makrozómii plodu (ak sa dieťa narodí s vysokou pôrodnou hmotnosťou), alebo novorodenec môže mať nezrelé pľúcne tkanivo. CGMS nám umožní odhaliť práve takéto nepoznané diétne glykemické výkyvy a následne im edukáciou pacientky predísť. Kontinuálne monitorovanie zachytáva aj nepoznané hypoglykémie počas noci a spánku, počas a po rôznych typoch fyzickej aktivity.
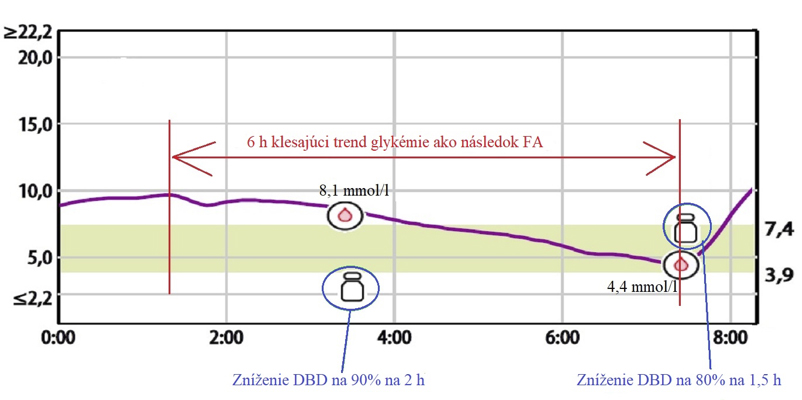
DBD – dočasný bazálny inzulín – zníženie dávkovania bazálneho inzulínu na určité časové obdobie, FA – fyzická aktivita.
Výbor Slovenskej diabetologickej spoločnosti organizoval 9. 9. 2020 prvé slovenské sympózium s názvom Nové technológie v diabetologickej praxi. Jeho cieľom bolo získanie nových vedomostí a skúseností v novších technológiách v diabetológii. Sympäozium podporili aj kolegovia z Českej republiky, ktorí majú systém poskytovania a uhrádzania týchto metód vybudovaný a široko ho využívajú. Systém CGM sa stal štandardnou súčasťou liečby diabetu mellitus 1. typu. V tomto a predchádzajúcom roku vyšli dôležité odporúčania odborných spoločností týkajúce sa CGMS:
V liečbe pacienta sa hodnotí veľmi dôležitý parameter, a to čas v cieľovom glykemickom pásme (TIR). Dobre liečený pacient má glykémie v cieľovom rozpätí od 3,9 do 10 mmol/l počas 70 % času merania CGMS. Zároveň by v pásme hypoglykémie pod 3,9 mmol/l nemal stráviť viac ako 4 % času merania. Čím je TIR vyšší, tým je prognóza pacienta na zníženie komplikácií väčšia. Tak sa TIR stáva veľmi dôležitým parametrom, pretože veľmi úzko súvisí s rozvojom diabetických komplikácií aj prognózou prežívania pacienta.
Systémy CGM sa delia na personálne, ktoré pacientovi počas merania umožňujú vidieť hodnoty glukózy a aj vstupovať v reálnom čase do svojej liečby. Profesionálne, zaslepené CGM systémy pacientovi neumožňujú vidieť odmerané údaje, získa ich zdravotník po stiahnutí na záver merania a spätne ich vyhodnocuje. Oba systémy majú svoje špecifické využitie v rôznych situáciách.
Pre zlepšenie prognózy diabetického pacienta už nepostačuje iba glykovaný hemoglobín, ale aj dosiahnutie času v cieľovom pásme TIR, zníženie glykemickej variability a výskytu hypoglykémií. To všetko nám umožňujú nové technológie v diabetológii, ktoré sa dostávajú do čelných línií v diabetologickej praxi.
Predstavuje jeden z najdôležitejších pokrokov v liečbe diabetu za posledných 20 rokov a ponúka kvalitatívne nové možnosti v liečbe diabetu, čím sa znižujú náklady na liečbu akútnych aj chronických komplikácií diabetu a zlepšuje sa kvalita života pacientov. Poskytuje bohaté údaje o účinku farmakologickej a režimovej liečby na výkyvy glykémií, o vzostupoch glykémií po jedlách, o nepociťovaných nočných hypoglykémiách, čo nám bolo doposiaľ nedostupné z meraní glykémií pomocou glukometra. Grafické znázornenie hodnôt glykémií vedie pacienta aj lekára k pochopeniu a razantnejšiemu ovplyvneniu choroby a cielenejšiu úpravu farmakologickej a režimovej liečby diabetika a tak tesnejšie „ušiť liečbu na mieru“ pre konkrétneho pacienta.
Kontinuálne monitorovanie glykémie môže dramaticky zlepšiť starostlivosť o diabetikov a v súčasnosti sa stáva štandardom pre liečbu DM 1. typu. Na Slovensku máme obmedzené možnosti na úhradu senzorových technológií, ktoré hradia poisťovne deťom a tehotným pacientkam. Dospelým pacientom len pri syndróme neuvedomovania si hypoglykémie či s kardiovaskulárnymi komplikáciami. Cena jednorazového senzora na desať až 14 dní je rádovo 50 eur. Ďalšie možnosti pre diabetických pacientov, ako aj pre lekárov budú závisieť od schválenia indikácií a úhrady senzorov.
„Súčasné možnosti medicíny v liečbe diabetes mellitus sú revolúciou. Menia nielen prognózu pacienta ale aj hodnotiace parametre a aj ich cieľové hodnoty.“
Autor: doc. MUDr. Viera Doničová, PhD., MBA,
Interná a diabetologická ambulancia, Košice